日外会誌. 121(1): 62-66, 2020
会員のための企画
人工臓器治療における終末期医療―心臓外科医の立場から―
|
東京大学 心臓外科 木下 修 |
植込型補助人工心臓は「心臓移植までの橋渡し」(BTT)を保険適応として重症心不全患者の治療に使われているが,心臓移植を前提としない永久使用(DT)に適応拡大するべく進められている.DTのゴールは「死亡」であるし,BTTでも移植待機中死亡となる「結果的DT」は少なくないため,終末期医療に関して考えることが重要である.植込型補助人工心臓自体が極めて強力な延命治療になりうるものであり,このような人工臓器治療においては治療開始する適応条件だけでなく,治療を終了するルールも必要ではないだろうか.
キーワード
補助人工心臓, 終末期医療, 保険適応, DT
I.はじめに
人工臓器の開発・進歩により,それまで救命困難であった重症臓器不全患者が人工臓器治療によって救命され社会復帰できるようになる.心臓外科領域では補助人工心臓:Ventricular Assist Device(VAD)がそれにあたる.日本では2011年に植込型VADが「心臓移植への橋渡し」:Bridge to Transplantation(BTT)を保険適応として承認され,心臓移植が必要な重症心不全患者が植込型VADを装着して退院できるようになり,多数の重症心不全患者が就労・就学しながら心臓移植待機するようになった.そして,現在は心臓移植を前提としない植込型VAD治療:Destination Therapy(DT)に適応拡大するべく準備が進められている.
植込型VADのDTでは治療のゴールは「死亡」であり,植込型VAD装着状態での終末期医療について考えることが重要である.また,現在のBTTでの植込型VAD治療においても,移植待機中死亡となる「結果的DT」の患者が存在し,やはり終末期医療について考える必要がある.そもそも植込型VAD治療自体がこれ以上ない程強力な延命治療となりうるものであり,難しい問題である.本稿では,心臓外科領域の人工臓器治療における終末期医療として,植込型VAD治療における終末期医療について考える.
II.日本の心臓移植
1.日本の心臓移植の現況
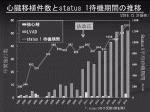
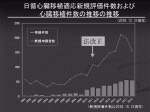
植込型VAD治療の現在の適応は「心臓移植までの橋渡し」(BTT)であるため,まず日本の心臓移植の歴史・現況を述べる.1997年に「臓器の移植に関する法律」(臓器移植法)が施行され,1999年に臓器移植法の下で1例目の心臓移植が行われた.当初は生前に書面にて臓器提供意思表示していることが脳死下臓器提供の必須要件であったため,年5~10例の心臓移植が行われるに留まっていた.2010年に改正臓器移植法が施行され,生前の臓器提供意思表示が必須要件から外れたことで脳死下臓器提供は増加し,2016年以降は年に50例強の心臓移植が行われている(図1)1).しかし,人口が日本の約2.5倍の米国で年3,000例以上の心臓移植が行われていることと比較しても,まだまだドナー不足は顕著で,心臓移植待機期間は世界に類を見ないほど長期に渡る.2018年に心臓移植を受けた患者の平均待機期間は3.6年(図1)1)だったが,後述する植込型VAD治療の影響もあって新規心臓移植待機者は年150人以上のペースで増加し(図2)1),今後ますます移植待機期間は長期化すると見込まれる.これだけ長期に重症心不全状態で待機することは困難であり,心臓移植を受けられる患者のほとんどはVAD治療を要している(図1)1).
2.日本で心臓移植待機するには
心臓疾患に関しては最大限の内科的治療や従来からの外科的治療では治療困難な重症心不全であることを各種検査にて示し,消化管内視鏡検査や腹部エコー,そして精神神経科,泌尿器科や産婦人科による診察・評価なども行って,他臓器の障害や悪性新生物など移植医療に不適当な除外条件がないことも示す必要がある2).移植待機登録時に65歳未満という年齢制限もある.日本の心臓移植では需要に対してドナー数が圧倒的に少ないため,諸外国よりも適応は厳しい.
III.日本の植込型VAD治療
1.日本の植込型VAD治療の適応
2011年に植込型VADであるEVAHEART(株式会社サンメディカル技術研究所)とDuraHeart(テルモ株式会社)が「心臓移植までの橋渡し」(BTT)を保険適応として承認された.その後これまでに国内で承認された植込型VADは承認順にHeartMateⅡ(Abbott),Jarvik 2000(Jarvik Heart, Inc.),HVAD(Medtronic),HeartMate 3(Abbott)であり,いずれもBTTが保険適応である.心臓移植適応の患者しか植込型VAD治療を受けられないこと,植込型VAD治療により重症心不全患者でも退院して社会復帰できる可能性が高いことから,2011年以降は心臓移植適応判定を受けて植込型VAD装着して移植待機開始する患者が増加し(図2)1),その結果,心臓移植待機期間は長期化し続けている.
植込型VADは機器そのものの保険償還価格が1,800万円以上と非常に高額であることに加え,植込型VAD治療を維持・管理していくにもかなりの医療資源(医療費やマンパワーなど)を要し,管理料だけでも月に45万円かかる.また,外科医だけでなく,内科医,臨床工学技士,看護師,理学療法士なども含めたチームとして植込型VAD治療を担えることを認定する基準・制度があり,2019年現在,植込型VAD実施認定施設が47病院,植込型VAD管理認定施設(管理認定施設は植込型VAD手術は不可)が9病院認定されている3).植込型VAD装着患者に入院治療が必要な病態が生じた場合,患者本人が対処できない状態の時に植込型VADのことがわかる人がいないと危険なため,どんな疾患であっても認定施設で入院治療を行うべきである.
心臓移植適応判定する余裕がない急性発症・急性増悪した重症心不全や,65歳以上など心臓移植適応とならない患者は,植込型VAD治療を受けられない.2019年現在,移植を前提としない植込型VAD治療:Destination Therapy(DT)に適応拡大が検討され,HeartMateⅡによるDT治験が終了し,HVADによるDT治験が開始されたところである.重症心不全に陥っているが心臓移植適応がない患者や心臓移植を希望しない患者に対する植込型VADのDTは既に諸外国では一般的に行われているが,ドナー不足で心臓移植が少ない日本でこそ,諸外国よりもDT適応による植込型VAD治療が必要である.
2.植込型VAD治療の生存率と合併症
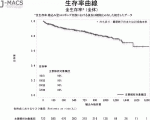
日本のVAD治療のレジストリであるJ-MACS(Japanese Registry for Mechanically Assisted Circulatory Support)の報告では,植込型VADの生存率は1年で90%,2年で86%,3年が80%である(図3)3).これは全て現在保険適応となっているBTT適応のもので,これまでは3~4年の待機期間で心臓移植が受けられていたため,日本の植込型VADの治療成績は3年強までしか信頼性のあるデータがなかった.心臓移植待機期間は長期化し続けており,心臓移植待機患者のほとんどが植込型VAD治療を必要とするため,現在のBTT適応の植込型VAD治療でも,植込型VAD装着状態で移植待機中死亡となる「結果的DT」の患者が今後ますます増加することが予想される.
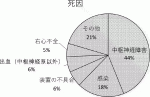
VAD治療では血栓塞栓症の合併リスクがあり,最も生じやすいのは脳動脈で,重篤な脳梗塞を合併しうる.血栓形成を予防するために抗凝固薬(ワルファリン)と抗血小板薬により強力に抗血栓療法を行うが,逆に出血性合併症を来すこともあり,中でも脳出血やクモ膜下出血といった頭蓋内出血は致命的になりやすい.J-MACSの報告によると,植込型VAD患者の死因は脳梗塞と頭蓋内出血を合わせた中枢神経障害が最も多く半数弱(44%)を占める(図4)3).
植込型VADは左室脱血・大動脈送血で左心補助を行うが,右心系(肺循環)は自前であるため,長期的には右心不全が問題となることがある.ただし,VAD装着中は心室細動を含む心停止となっても循環停止にならずに意識が保たれ,植込型VAD装着後に持続的心室細動となっても数年維持できた例もあり4),やはりVADは極めて強力な生命維持装置である.

IV.植込型VAD治療の終末期医療
DTのゴールは「死亡」であるため,植込型VADのDT治験プロトコルには終末期医療に対する「事前指示書」が含まれていた.事前指示書は永続的に回復の見込みがなく自分の意思を伝えられない状況になった時にどうして欲しいかを問うものであり,単に死期を延長させるだけのいわゆる延命処置になりうる「強心剤投与」「人工呼吸」「心肺蘇生」「点滴・経管栄養・胃瘻」「透析」に関して希望するか否かを問う項目も設けていた.一方,現行の保険適応であるBTTでも「結果的DT」が心臓移植待機期間の長期化に伴い今後増えていくと見込まれ,自施設では2018年からBTTでも事前指示書を患者から取得している.
植込型VAD患者の死因の約半数(44%)は中枢神経障害であるが,中枢神経障害によって高度意識障害・寝たきりとなって長期入院後に死亡することもある.高度意識障害で寝たきりは心臓移植適応外であり,厳密には植込型VAD治療のBTT適応外とも言えるが,植込型VAD治療終了はすぐさま死につながるため,植込型VAD治療が継続されているのが実情である.植込型VAD治療中の患者が植込型VAD治療認定施設である高次急性期医療機関で高度意識障害や寝たきりになった場合,さらに人工呼吸や気管切開,経管栄養や透析などが延命治療として行われ,何かあってもすぐに濃厚な医療介入がなされれば,その患者は数カ月から年単位で延命されうる.そのような状況での植込型VAD治療はBTT適応からもDT適応からも逸脱しているのではないだろうか.BTTやDTの適応外として植込型VAD治療が受けられずに亡くなっていく患者との公平性の点でも問題であるし,植込型VAD治療認定施設がそのような長期入院の患者でいっぱいになり,新たに植込型VAD治療で救うべき命を救えなくなる恐れがあるという点でも問題である.
V.おわりに
近い将来,植込型VAD治療のDTが保険適応になると見込まれるが,DT開始後に植込型VAD治療終了のルールを加えることは難しく,DT開始前の今,考えなければならないことである.植込型VAD治療はBTTにしても今後始まるDTにしても適応が厳格に定められ,患者の強い希望があっても適応外なら実施できないのと同様,植込型VAD治療の終末期において植込型VAD治療を終了するルールが必要と考える.BTTやDTの適応外として植込型VAD治療を受けられずに亡くなる患者との公平性を保つためにも,医療資源を適切に配分して救える命を救うためにも.
植込型VAD治療の終了は直接的に患者の死につながるが,ルールに則り適切な手順を踏んで植込型VAD治療終了に携わった医療従事者や医療機関が非難されることや訴訟提起されるようなことが決してないようなルール・制度が必要不可欠である.
利益相反:なし
文献
1) http://www.jsht.jp/registry/japan/レジストリ20181231.pdf.日本心臓移植研究会 「心臓移植の現状20181231現在」
2) http://www.j-circ.or.jp/hearttp/HTRecCriteria.html.日本循環器学会 心臓移植委員会「心臓移植レシピエントの適応基準」
3) https://www.jacvas.com/adoutus/registry/.日本臨床補助人工心臓研究会 レジストリ 「2018年補助人工心臓レジストリー」
4) Bujo C, Amiya E, Hatano M, et al.: Clinical impact of newly developed atrial fibrillation complicated with longstanding ventricular fibrillation during left ventricular assist device support:A case report. BMC Cardiovasc Disord, 21: 151-156, 2019.
PDFを閲覧するためには Adobe Reader が必要です。