日外会誌. 123(6): 569-573, 2022
会員のための企画
医療の質・安全の向上と無過失補償の取り組み
|
九州大学病院医療安全管理部,公益財団法人日本医療機能評価機構 後 信 |
産科医療補償制度は産科医不足や医療訴訟の増加等の問題を背景に,専門家団体,学術団体,患者団体,医療保険者,行政,与党,保険会社,そして日本医療機能評価機構が協力して2009年に開始された.本制度は,無過失補償の提供と,原因分析・再発防止という二つの機能を併せ持つ制度である.そして,重症脳性麻痺児に対する経済的支援や訴訟の抑制といった社会的な意義を持つ制度であるとともに,重症脳性麻痺に関する大規模なデータが蓄積されること,個別事例の原因分析を通じて再発防止のための知見が創出されて診療ガイドラインに引用されていることなど学術的な意義も有しており,さらに,民間保険により単に補償を提供するだけでなく医療の質を高める効果を生むという独特な商品設計となっていることなど,様々な意義を持つ制度である.運営組織である日本医療機能評価機構は制度を運営して実績を積み重ね,医療の質の向上の実績や対象となった重症脳性麻痺児数の減少,訴訟の減少が認められたことを示してきた.その結果これまでに2度の見直しを行い,補償対象範囲を拡大してきた.現在,わが国で臨床行為に関する大規模な無過失補償制度は本制度のみといえるが,他の領域への拡大を期待する声も常にある.本稿では,産科医療補償制度の実績や現況を解説するとともに,本会会員においても関心が示されてきた他の診療領域に対する無過失補償制度の適用についても言及する.
キーワード
産科医療補償制度, 日本医療機能評価機構, 無過失補償, 脳性麻痺, 医療訴訟
I.はじめに
わが国の周産期医療は,かつて産科医不足,過酷な労働環境,医療訴訟の増加等の問題が深刻化し,安全な医療提供体制の確保に懸念が生じることとなった.この状況に対応して,無過失補償を提供し,同時に原因分析,再発防止を行う産科医療補償制度が2009年に創設された.外科領域においても同様の懸念があることは共通していることもあり,本会では,訴訟対策ワーキンググループにおいて,無過失補償制度等,訴訟の発生を抑制する可能性がある制度の検討が行われてきた.本稿では,先行する産科医療補償制度1)について,その概要や実績について述べる.
II.制度の創設
分娩時の医療事故では,過失の有無の判断が困難な場合が多く,裁判で争われる傾向があり,このような紛争の多いことが産科医不足の理由の一つであるとされ,産科医不足の改善や産科医療提供体制の確保がわが国の医療における優先度の高い重要課題とされてきた.
このため,産科医療関係者等により無過失補償制度の創設が研究,論議され,2006年11月に与党「医療紛争処理のあり方検討会」によって取りまとめられた「産科医療における無過失補償制度の枠組みについて」において,安心して産科医療を受けられる環境整備の一環として,無過失補償制度の創設が示された.この枠組みを受けて,2009年1月に公益財団法人日本医療機能評価機構が運営組織となり産科医療補償制度が創設された.この過程では,日本産婦人科医会による関係者に対する熱心な働きかけがあった.筆者はその現場を経験した者として,同種の全国規模の制度が創設されるためには,その機運が盛り上がる時期に合わせて,政治によるリーダーシップや行政機関の関与,患者団体の理解,制度を実現できる団体や企業および実務者の存在,情熱をもった専門家のリーダーシップ,財政的な裏付けとその負担者の理解等の条件が同時期に揃い,いくつもの解決困難な要素を内包しながらも,制度創設に向けて一気に前進することが重要であると感じている.その意味で本制度の創設以降,職能団体や学術団体,関係者が同様の熱心さをもち,かつ時宜をとらえて類似制度の創設に取り組んだ例はないと考えている.
本制度は,分娩に関連して発症した重度脳性麻痺児とその家族の経済的負担を速やかに補償するとともに,脳性麻痺発症の原因分析を行い,同じような事例の再発防止に資する情報を提供することなどにより,紛争の防止・早期解決および産科医療の質の向上を図ることを目的としている(図1,図2).
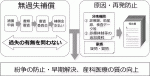
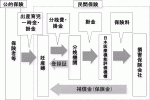
III.補償対象となる脳性麻痺の基準
本制度は分娩に関連して発症した重度脳性麻痺を補償対象としているが,個々の事案においては「分娩に関連して発症した重度脳性麻痺であるか否か」を医学的かつ直接的に判断することは困難な場合が多く,また速やかに補償する必要があることから,補償約款に示されている「補償対象となる脳性麻痺の基準」に該当する場合は補償対象となる.このため,補償対象となることは,必ずしも分娩に問題があったことを意味しない.
補償対象に認定されると,看護・介護を行う基盤整備のための準備一時金600万円と毎年の補償分割金合計2,400万円(年間120万円を20回)をあわせ,総額3,000万円が支払われる.
IV.審査
審査件数は,2021年11月末現在,累計で4,633件であり,このうち補償対象が3,522件,補償対象外が1,056件,審査時点で補償対象とならないものの将来所定の要件を満たして再申請された場合に改めて審査する補償対象外(再申請可能)が48件,継続審議が7件である.補償対象件数は制度開始年である2009年の出生児の419件が最も多く,その後は減少傾向にあり,同じ基準が適用された最終年となる2014年出生児は326件であった.
V.原因分析
原因分析は,責任追及を目的とするものではなく,医学的観点から脳性麻痺発症の原因を明らかにするとともに,同じような事例の再発防止を提言するために行っている.産科医療の質の向上を図るために,診療行為等について医学的評価を行い,その評価レベルに対応して再発防止策を提言している.医学的評価は,結果を知った上で振り返って行うのではなく,診療行為等を行った時点での判断に基づいて行っている.この評価は法的判断を行うものでなく医学的観点から行うものであるため,当事者の法的責任の有無に繋がるような文言を避け,それぞれの行為の医学水準に応じた表現が統一された認識のもとに記載されている.また,再発防止策については,今後どうすれば脳性麻痺の発症を防止することができるのかという観点に立ち,結果を知った上で臨床経過を振り返り,考えられる方策などを提言している.
2021年11月末現在,3,032件の原因分析報告書を取りまとめ,順次保護者と分娩機関に送付している.
VI.再発防止
原因分析された個々の事例情報を体系的に整理・蓄積して,複数の事例の分析から得られた知見などによる再発防止策等を提言した「再発防止に関する報告書」を毎年1回発刊している.また,産科医療関係者および妊産婦向けリーフレット・ポスターや「脳性麻痺事例の胎児心拍数陣痛図(CTG教材)」を作成,公表している.これらの情報を国民や分娩機関,関係学会・団体,行政機関等に提供することにより,再発防止と産科医療の質の向上を図っている.原因分析報告書を経年的に分析することにより,実際に,胎児心拍数聴取,子宮収縮薬の投与,新生児蘇生等について改善が認められた.
VII.再発防止の成果の活用
「産婦人科診療ガイドライン産科編2014」「産婦人科診療ガイドライン産科編2017」と「助産業務ガイドライン2014」において,「再発防止に関する報告書」が参考文献として引用されている.さらに,多くの論文,学会誌,医学誌などでも「再発防止に関する報告書」やCTG教材が取り上げられ,また学会等のシンポジウムや講演,研修などでも原因分析報告書や「再発防止に関する報告書」に関連したテーマが企画,実施されている.
VIII.医事関係訴訟の推移
最近の最高裁判所のデータでは,産婦人科に関する医事関係訴訟の既済件数は,2008年は99件であったが,その後年々減少し2019年は44件である.この減少の割合は全診療科の減少の割合よりも大きい(図3).最高裁判所事務総局「平成25年7月 裁判の迅速化に係る検証に関する報告書(社会的要因論)」において,「産科医療補償制度は,対象が産科に限られるとはいえ,公的な第三者機関が事故の原因分析等を行う仕組みが設けられた点,医療(特に産科医療)にリスクが伴うことを前提にこのリスクを社会的に負担するという観点から無過失補償制度が導入された点で重要な意義があるといえ,無過失補償制度について,産科以外の分野への展開の可能性も注目される」,「産科医療補償制度は,施行後相当数の事件を処理しており,医事関係訴訟の事件数にも一定の影響を及ぼしているものと考えられる」と記載されている.
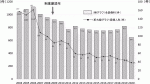
IX.制度の見直し
産科医療補償制度は,分娩に関連して発症した重度脳性麻痺児とその家族の経済的負担を補償し,併せて脳性麻痺発症の原因分析を行い再発防止に資する情報を提供し,紛争の防止・早期解決と産科医療の質の向上を目的に,2009年1月に創設され,現在13年目を迎えた.
本制度の補償対象基準は,制度発足以降2021年までに出生した児については,一定の在胎週数であって分娩時の低酸素状況を示す要件を満たすことを確認する個別審査(2015年~2021年出生児であれば28週以降32週未満),またはそれ以上の在胎週数および一定以上の出席体重(2015年~2021年出生児であれば1,400グラム以上)であることを確認する一般審査,かつ先天性や新生児期の要因である除外基準に該当しないこと,並びに身体障害者障害程度等1・2級相当の重症度基準の三つの基準を満たす必要があった.このうち個別審査について,制度運営を重ねるなかで医学的な知見が集積され,また近年の周産期医療の進歩により低酸素状況を示す要件を設定し続けることが最新の知見にそぐわなくなってきていることが判明した.そこで補償対象の見直しの必要性が認識され,2022年1月以降の分娩からは,個別審査の低酸素要件は廃止することとなった.これに伴い,蓄積されてきた疫学データを基に補償対象者の推計を行って1分娩当たりの保険料を2万4,000円から2万2,000円に見直した.これらは社会保障審議会医療保険部会にて審議され,2020年12月に了承されたのち,準備期間を経て2022年1月に見直し後の基準が適用されている.
X.厚生労働省 “医療の質の向上に資する無過失補償制度等のあり方に関する検討会”
厚生労働省では,2011年から2013年にかけて,“医療の質の向上に資する無過失補償制度等のあり方に関する検討会”を開催した.その過程では,当時検討が進んでいた医療事故調査制度の内容について下部組織である検討部会を開催し,その検討結果を聴取して,医療事故調査制度と無過失補償制度とが関係するという流れで議論された.しかし検討会は,個々の委員の発言には参考になる内容が多くありながらも,国内外における無過失補償制度の現況,関係者のヒヤリング,論点整理等,検討会一般によくみられる議事が設定されて進行し,さらに,医療事故のデータがないので財源の議論ができないという議論や,検討部会の結果は無過失補償の検討の前提となる制度にはならなかったと結論されたりするなど,制度創設に向けて前進することなく2013年に終了した.筆者はすでに9年も前のことになったこの検討会の経緯を振り返る時,「II.制度の創設」で述べた産科医療補償制度の創設に至った経験則をいずれも欠いていたことによる,当然の成り行きであったと考えている.
XI.おわりに
産科医療補償制度の概要や実績について説明した.同制度は,無過失補償および原因分析や再発防止による医療の質の改善等を通じて,周産期医療関係者や社会に受け入れられてきた.そして,これまでに2回の見直しが行われ,補償対象基準が拡大された.本会における議論は,類似の制度の創設を想定するといまだ道は遠いというのが正直な感想であるが,会員の皆様の中で今後も関心が継続することが重要と考え,そのように期待している.
利益相反:なし
文献
1) 産科医療補償制度ホームページ.2022年5月25日. http://www.sanka-hp.jcqhc.or.jp/
PDFを閲覧するためには Adobe Reader が必要です。