日外会誌. 123(4): 318-324, 2022
特集
医療訴訟のここがポイント―外科医にとって今必要な知識―
4.消化器外科関連の医療訴訟の光と影―抗凝固薬の休薬期間と過失―
|
1) JCHO東京蒲田医療センター 渡邊 正志1) , 田村 晃1) , 石井 耕司1) , 蒔田 覚2) |
医師と患者との契約は,一般に「準委任契約」と理解される1).仕事の完成を約束する請負契約とは異なり,準委任契約としての診療契約では,各時点における患者の病状を前提として医師において善管注意義務を尽くすことが求められる.この善管注意義務の内容は不法行為責任における「過失(注意義務違反)」の内容と重なる.現在の医療訴訟では,善管注意義務あるいは過失の内容を検討する上で,添付文書やガイドラインは無視しえないものとなった.
添付文書は本来業者が作成したもので記載が防衛的である,適応外使用でも審査上認めると明記されているものもあり2)不統一であるとの意見がある.ガイドラインも濫立,自分の専門から離れたものは把握困難,誰が作ったかで推薦度が異なるなど意見がある.だが,医療訴訟において添付文書やガイドラインは益々重視される傾向にある.そこで,これら作成者や作成経緯,実施状況等を見極め,個々の施設で遵守できる体制を作ることが肝要である.抗凝固薬の休止期間については特に注意喚起をしたい.
キーワード
善管注意義務, ガイドライン不遵守, 特段の合理的理由, 説明義務違反, 休薬期間と過失
I.はじめに
ぺルカミンS事例(最高裁平成8年1月23日判決)3)は当時7歳5カ月の男子,虫垂炎手術の際に腰椎麻酔剤としてぺルカミンSが使用され,術中に脈が弱く遅くなり顔面蒼白,唇にチアノーゼが現れ,自発呼吸もなくなり心マッサージなどにより蘇生したが,重度の脳機能障害が残存した事例である.ペルカミンSの添付文書(当時),「副作用とその対策」の項にはペルカミンSの注入前に1回血圧測定し,注入してから10分ないし15分が経過するまでは2分間隔で血圧を測定するべきであると記載されており,医師が看護師に指示した5分間隔での血圧測定の過失が問われた.最高裁判決では,「医薬品の添付文書の記載事項は,当該医薬品の危険性(副作用等)につき最も高度な情報を有している製造業者または輸入業者が,投与を受ける患者の安全を確保するために,これを使用する医師等に対して,必要な情報を提供する目的で記載するものであるから,医師が医薬品を使用するに当たって,右文書(添付文書)に記載された使用上の注意事項に従わず,それによって医療事故が発生した場合には,これに従わなかったことにつき,特段の合理的理由がない限り,当該医師の過失が推定される」とされた.下級審判決において,添付文書を有力な証拠としつつ,他に合理的エビデンスがあって,添付文書の記載に従わない薬物治療を直ちに過誤と扱わないとしたものもあるが4),臨床の場で特段の合理的理由を示すことは必ずしも容易でない.
II.ガイドライン不遵守
肺血栓塞栓症および深部静脈血栓症の診断,治療,予防に関するガイドラインに遵守しなかった事例を示す(東京地裁平成23年12月9日判決)5).子宮脱の手術を実施した2日後に肺血栓塞栓症による低血圧ショックおよび意識障害を発症し,その後ヘパリン投与等の措置が講じられるも,後遺障害(低酸素脳症を原因とする遷延性意識障害)が残った事例であった.当時の予防ガイドライン等でのリスクレベルは「中リスク」と評価され,弾性ストッキング法または間欠的空気圧迫法の実施が推奨されるにもかかわらず,早期離床や積極的運動を指導するほかは,静脈血栓塞栓症発症の予防措置を講じず,弾性ストッキング法も間欠的空気圧迫法も実施しなかったのであるから,医療ガイドラインの一般的な性質を考慮しても,当該医師には,静脈血栓塞栓症発症の予防に関し注意義務違反があるとされた.裁判所は,ガイドラインの作成者や作成経緯,実施状況等から,「ガイドラインに従った医療行為が実施されなかったことにつき特段の合理的理由が認められない限り,医師としての合理的裁量の範囲を逸脱する」とした上で,具体的事実関係に基づき,本件では特段の合理的理由はないとして,当該医師の注意義務違反を認めた5).この枠組みは添付文書に関する前記ペルカミンS最高裁判決と同様である.
III.第13回医療界と法曹界の相互理解のためのシンポジウム事例(休薬期間と過失)6)
消化器外科医より処方医である循環器内科医への照会「5~10個のポリープがあり,何個かは摘除が必要です.イグザレルト(リバーロキサバン)を服用しており,摘除に際して中止が必要です.2週間程度の休薬は可能でしょうか?ワーファリンのようにPTチェックが必要でしょうか?あるいはヘパリン持続点滴などの代替療法が必要でしょうか?」があり,2013年10月9日,循環器医は「心房細動による塞栓症予防のため抗凝固療法継続している患者様です.リバーロキサバンは効果の発現,消失は比較的速やかですので,手術1週間前(メーカー的には術前24時間前でよいようですが)から中止して頂き,術後出血ないことを確認したうえの24時間以上経過したところで再開して頂ければ幸いです.PT採血等は必要ありません.」と回答した.この意見に基づいて治療計画が作成され,患者に偶発症として出血,穿孔等についての説明はしたが脳梗塞のリスクについての説明はしなかった.実施の1週間前から休薬したうえでポリープ切除術が12月25日に行われ,切除はうまくいったが,数時間後に脳梗塞を発症し12月26日に死亡.CHADS₂スコアは1点(脳梗塞年間発症率2.8%),CHA₂DS₂-VASCスコアは1点(同1.3%)で血栓症発生リスクは高くなかった.
シンポジウムで設定された事例概要だが,実際の事例(東京地裁令和1年9月12日判決)7)に準じたものと思われ,裁判所は注意義務違反があったとしている.添付文書上の休薬期間については,「24時間以上」とあるのみで,上限に関する記載はなかった.2012年7月に公表をされた「抗血栓薬服用者に対する消化器内視鏡診療ガイドライン(日本消化器内視鏡学会)」では,直接経口抗凝固薬ダビガトランにつき,24~48時間前までに投与を中止し,中止後12時間後からのヘパリン置換を推奨していたが,リバーロキサバンについては,2012年4月,ダビガトランと同様の適用で上市されたとの記載があるのみであった.この事例では,カンファレンス鑑定が行われており,2013年10月9日時点で,患者に対するリバーロキサバンの休薬期間を1週間と回答したことが不適切であったか,という鑑定質問に対して,3名の鑑定人は「不適切か否かで断定することは困難」「不適切とはいえない」「不適切といえない」と回答していた.リバーロキサバンの休薬期間を1週間とした,循環器医の判断に合理的根拠ないし裏付けがあったのかが問題となったが,裁判所は血栓塞栓症の誘発に配慮をすべきこと,薬の半減期,ダビガトランと同様の適用で上市されたこと,鑑定医の意見等をふまえて,(休薬期間としては78時間が相当であり),「消化器外科医からの求意見に対し,循環器内科医が,リバーロキサバンを手術の1週間前から中止すればよいと回答したことは医師の裁量を逸脱するもので過失がある」とした.
当時,抗血小板剤,プラビックス(クロピドグレル)を手術何日前に止めるか,日本の添付文書では14日だが,海外では7日,その間のヘパリンブリッジをどうするか等,術前の出血予防と血栓形成の狭間で悩まされていた.ポリープ切除後の出血でも一度ホメオスターシスを崩すと再出血を繰り返したり,脳梗塞を発生したり治療に難渋することが多かった.当時,患者に渡す休薬説明書を作った経験があるが①出血リスク,②梗塞リスク,③ヘパリンブリッジのリスク,④緊急で中止できない状況のリスクのすべてを説明する煩雑なものとなってしまった.術前に休薬計画書を示すことが望ましいが,再開の目安には術中の止血デバイス・止血状況,術後の止血状況,患者の腎機能等をふまえることが必要で,脳梗塞の予防で何日間なら中止のままでいいのかは手探りの状態であったように思う.
IV.特に気になるガイドライン
2020年JCSガイドラインフォーカスアップデート版「冠動脈疾患患者における抗血栓療法」8),41ページ,「表27待機的手術における抗凝固薬の術前の休薬時期と術後の再開時期」により休薬計画書が立て易くなった.トロンビン阻害薬:プラザキサ(一般名:ダビガトラン)とXa因子阻害薬:リクシアナ(一般名:エドキサバン),イグザレルト(一般名:リバーロキサバン),エリキュース(一般名:アピキサバン)の現行四つの薬をDOAC(ドアック,Direct Oral Anti Coagulants:直接経口抗凝固薬)と称しているが,これら薬の術前術後休止期間の基準が表で示された.前述した「シンポジウム事例」をこのガイドラインに当てはめるとポリペクトミーは「出血リスク 中」で,「C.出血リスクが中等度から高度の手術」(表1)が対象の表となり,リバーロキサバンは切除の48時間前に最終服薬し,術後の再開は術後の出血の状況に応じて,可能な限り早期(術後6~8時間以降)に,術後出血が問題となる場合は48~72時間以降を考慮するとの推奨である(表1).そこで具体的対応方法を提示する(図1).DOACを中止・再開する計画は患者のリスクにそって事前に立て,再開の時期は手技が終わった時点で見直す,現場チームでチェックリストを確認しつつガイドラインを外れないよう医療・ケアを遂行していく.ヘパリン代替療法は原則禁となっており,硬膜外カテーテルは挿入しない,術後早期から経口あるいは経管で投与することが原則となる.今後,すべての事例をボード管理することで,術者,術式,止血操作手技,PT・APTT・腎機能・薬剤の血中濃度・トロンボエラストグラフィーなどの検査値なども加えて評価するシステム(Vascular Board)を構築し,エビデンスを示すことが大切である.しかし,エビデンスに基づいた管理をしたからといって出血や血栓形成を防げないこともあり,紛争を予防する観点からの説明書や同意書の工夫も必要となろう.


V.医療安全的アプローチ
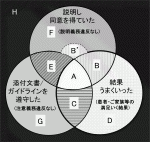
試験的に①患者・ご家族等の満足いく結果,②注意義務違反なし,③説明義務違反なしの三つの視点から光と影をイメージしたフレームを作成した(図2).添付文書/ガイドラインを遵守した(注意義務違反なし),説明し納得を得ていた(説明義務違反なし),結果うまく行った(患者・ご家族等の満足いく結果)の三つすべてを満たせば何ら問題はない(A).もっとも,患者・ご家族等の満足いく結果と医療者のうまくいったに違いがある.たとえば,イレウスで開腹手術を行って,イレウス解除がされ,うまくいったと医療者が思っても,開腹せずにもイレウス解除はできたと患者・ご家族が言うこともあり,また,しばらく保存的な治療をして結局手術になった際,もっと早く手術をしてほしかったと言うこともある.医療者のうまくいったと患者・ご家族等の満足いく結果が同じものになるよう事前に十分説明することが求められる.(B)は添付文書/ガイドラインの遵守がされなかったが,その理由が説明されていた場面である.たとえばDOACを開始しなければならない時期が来たのに出血が続いて開始できなかった状況を患者が理解していれば問題はない.(C)は説明が十分でなかったがガイドラインは遵守されていた場面である.ここでは,説明義務違反が問題となり得る.(E)については実際経験した事例がある.DOACをガイドラインにそって開始したが外表から見えない創部内に血腫ができ,再手術となった事例であった.出血による再手術の可能性について事前に説明が尽くされており,患者・ご家族から不満は示されなかった.
2021年8月に転移性肝がん診療ガイドライン9)が発行されたが,「CQ5 転移性肝がんに対して,肝切除に比べて局所焼灼療法を施行することが推奨されるか?」とのClinical Questionでは,「大腸癌肝転移の患者に対して,肝切除と比べて局所焼灼療法を行わないことを弱く推奨する.」[推奨の強さ:弱い,エビデンスの確実性(強さ):C(弱)]と記載されている.たとえば,大腸癌肝転移の患者において,頻回肝切除の既往ゆえに肝切除ではなくて局所焼灼療法を選択しようとした場合,ガイドラインの解説欄に記載されているすべての内容(エビデンス,益と害のバランス評価,患者の価値観・希望等)と手技の概要(焼灼の方法・部位・時間・合併症リスクなど)を説明して理解を得て手技を施行することが求められる.これで実際施行後に患者・ご家族の満足のいく結果が得られれば(B),得られなければ(B’),説明や理解が不十分であったとされれば(H)ということになる.先に述べた「虫垂炎の事例」においては,添付文書について知らなかった可能性が高く(H),「子宮脱の手術後の肺塞栓事例」については,ガイドラインについて知っていた可能性が高いが,弾性ストッキング法や間欠的空気圧迫法について証明がなく(H),「リバーロキサバンの事例」は照会に対し返事した内容に誤りがあり説明義務違反もあったとされた(H).致命的であった場合の(H)は,医療訴訟においても厳しい判定が想定される.説明や予防などの制度を問われることもあり,システムを構築する際や何に注意するべきか考える上で,図2の視点は役立つものと思われる.添付文書/ガイドラインを遵守できない場合の合理的根拠ないし裏付けを説明するにあたっては,現場スタッフがチームで対応するdaily checklist10)やカルテ記載が必要となることが多い.
VI.おわりに
添付文書/ガイドラインを中心に述べたが,医療事故調査・支援センターが公表している「医療事故の再発防止に向けた提言」(現時点で14号公表ずみ)11)も医療訴訟の判断基準になり得る.「カテーテルアブレーションに係る死亡事例の分析(2021年7月)」は消化器外科医には関係ないようにみえるが,カテーテルアブレーション後,退院したあとでも左房食道瘻などの合併症が発生し致命的となりうることが記載されている11).消化器外科医としてもアブレーション後のリスクとして念頭に入れる必要がある.提言は消化器外科医にとってもすべて把握すべき内容で,これを前提にして多職種間で共有する,連携する,具体的な対応策を整備する,院内の取り決めを策定するなど,リスクを回避する準備が求められる.
利益相反:なし
文献
1) 島田 清 :医師(医療機関)と患者の法律関係.四国医誌,57: 113-116, 2001.
2) 公益社団法人国民健康保険中央会:審査情報提供事例について.2022年1月15日. https://www.kokuho.or.jp/inspect/jirei/ika/lib/210310_7112_ikkatsu_ika_zentai.pdf
3) 判時1571号57頁(ペルカミンS事件)
4) 梶谷 篤 , 浅田 眞弓 , 岩井 完 ,他:医療訴訟事例から学ぶ(84)―全医薬品の添付文書に記載された使用上の注意事項に従わなかったことにつき合理的な理由があるとして,当該医薬品を投与した医師等に過失があると推定することができないとした事例―.日外会誌,116(3): 181-182, 2015.
5) 判例タイムズ1412号241頁.
6) 判タ1487号5頁「医療界と法曹界の相互理解のためのシンポジウム第13回」.
7) 金崎 浩之 :指標事例No.1 抗凝固薬を処方されていた患者に内視鏡的粘膜切除術実施に際し,術前休薬期間を1週間としたため脳梗塞で死亡したとして損害賠償を求めた事例.医療判例解説,85(4月号): 2-25, 2020.
) 日本循環器学会: 『2020年JCSガイドライン フォーカスアップデート版 冠動脈疾患患者における抗血栓療法』.2022年1月15日. https://www.j-circ.or.jp/cms/wp-content/uploads/2020/04/JCS2020_Kimura_Nakamura.pdf
9) 日本肝胆膵外科学会主催:転移性肝がん診療ガイドライン.医学図書出版,東京,2021.
10) Agency for Healthcare Research and Quality: Daily Goals Checklist. 2022年1月15日. https:// www.ahrq.gov/hai/cusp/toolkit/daily-goals.html
11) 一般社団法人日本医療安全調査機構: 医療事故の再発防止に向けた提言.2022年1月15日. https://www.medsafe.or.jp/modules/advocacy/index.php?content_id=1
PDFを閲覧するためには Adobe Reader が必要です。