日外会誌. 125(6): 489-497, 2024
特集
小児心臓外科医の育成
2.小児心臓外科医の現状
|
静岡県立こども病院 心臓血管外科 坂本 喜三郎 |
「小児心臓外科医は絶滅危惧種!」と言われている.
その背景には,回避するのが容易でない複数の圧迫要因が複雑に折り重なっているという現実がある.
主な圧迫要因を挙げると,
1)少子化(2000年から2020年の20年間で,日本の出生数が約30%減少.東京などいくつかの都道府県を除くと,多くの県で約40%の減少),
2)それに影響される手術件数の減少(2011年の年間10,000件弱をピークとしてゆっくり減少,2021年は8,349件),
3)先天性心疾患に特有かつ負担の大きい周術期管理(先天性心疾患特有の心内右⇄左短絡を持つ循環は,呼吸管理でも患者の状態が大きく変化する),
4)それに起因する絶対的に負担の大きい労働環境(心臓外科を含めた成人外科領域で進んでいる周術期管理の集中治療域への移行が容易でない),
5)さらに近年の核家族化と働き方改革推進(他の診療領域と比較して肉体的負担になる仕事量,それに影響され家庭生活対応がより難しいことによる精神的な負担増などが加わっていると個人的に推察)などがある.
この章では,日本の小児心臓外科医が直面している現状をできるだけ分かりやすく提示することで,これ以降の章につなげる役割を果たせれば幸いである.
キーワード
少子化, 核家族化, 手術件数減少, 周術期管理, 労働環境
I.はじめに
「小児心臓外科医は絶滅危惧種!?」という言葉を聞いたことがあるだろうか.
絶滅危惧種の定義(ウィキペディアから)は「現在の状態をもたらした圧迫要因が引き続き作用するならば,その存続は困難なもの」とされている.現在,日本外科学会の会員の多くが外科医を取り巻く環境が厳しくなっていることを感じているはずである.そのうえで,歴史上例をみない日本の少子高齢化に直面している小児外科医療が,成人外科領域より一足先に難しい対応を迫られていることは成人外科医療に携わっている先生方にも理解していただいていると私は思っている(図1)1).そして,なかでも小児心臓外科は“取り巻く環境=圧迫要因”の解除,対応が難しい領域である.
今回,日本外科学会の会員の皆様に小児心臓外科領域の現状を知っていただく貴重な機会を頂けたことを感謝し,ここでは,この特集を読み進めていただくときに必要な小児心臓外科医を取り巻く現状を,主な圧迫要因である『日本が直面している少子化』,『先天性心疾患治療とその周術期管理の特徴』,『年間手術数の推移と施設ごとの手術件数』を情報提供し,その圧迫要因に影響されている『小児心臓外科医の労働環境』を簡潔かつ分かりやすく記載することで,これ以降の章につなげる役割を果たしたいと思っている.
多くの皆様に読んでいただき,ご指導,ご鞭撻をいただく機会をいただければ幸いである.

II.圧迫要因1:日本の少子化の現実
戦後日本の少子化の変遷をわかりやすく表現している新聞記事「井上峻輔(2023年3月1日付 東京新聞朝刊)」2)を図2に提示した.日本は,第一次・二次ベビーブームによる小児,若年人口の飛躍的増加,経済発展,国民皆保険を背景に,小児科を持つ総合病院が全国の市町村に配置され,欧米に追いつけ追い越せで小児医療レベルが一気に向上した.そして,2000年頃には新生児・乳児期医療を筆頭に臨床,研究ともに世界トップレベルになり,私どもが携わっている先天性心疾患に対する外科治療も世界をリードするレベルになったと自負している.しかし,バブル崩壊に続く失われた20年といわれる経済停滞,そして止まらない少子化(ほぼ40年間出生数が減り続けている)の結果,いまは小児医療全体が世界のなかで存在感を維持するのが容易でなくなってきたことを感じることが少なくない.図3は人口統計資料(2023)改訂版(厚生労働省)3)から拾ったデータを使って自作したものである.全国の出生実数推移は2000年から2020年に1,190,547人→840,835人と約30%減少し,東京などいくつかの都道府県を除くほとんどの地域はここ20年で出生数が2/3から半分に減っているという現実がある.特に2017年以降の減少は顕著で,小児人口減少のなか,治療対象と治療内容の向上による適応拡大等で手術症例数をどうにか維持してきた小児外科領域も,少子化に加えて遺伝子診断,胎児診断の拡大も相まって新生児,乳児の手術件数低下,そして小児全体の手術総件数の低下が始まっている印象である.


III.圧迫要因2:先天性心疾患に対する治療とその周術期の特徴
先天性心疾患は,図4-1に示す正常な循環(心臓,大血管レベルでの左⇄右短絡がない2心房2心室直列循環.左⇄右短絡に伴う肺血流増多,肺血流低下,チアノーゼなどが起こらない.)が完成しない状態で生まれたことに起因する先天性の心臓・大血管疾患である.先天性心疾患の循環にはどのような特徴があるのかについて,代表的な疾患を例に挙げて説明する.
最も多い先天性心疾患:心室中隔欠損症は,左右心室を分割する中隔が完成せず,心室中隔に穴が空いている疾患である(図4-2).欠損孔を通して血液が左⇄右どちらにでも流れることができるため,体血管と肺血管の抵抗の差によって血流の流れが変化する.肺血管抵抗は呼吸管理で変わるため,周術期管理の仕方によって患者の状態は大きく変化する.例えば,『肺での換気を十分にして二酸化炭素を飛ばす⇨肺血管抵抗が下がる⇨血液が心室中隔欠損孔を左→右短絡して肺血流が増加⇨高肺血流になり肺鬱血や体循環血流量低下による心不全の症状が現れる』となる.逆に,『肺での換気が不十分⇨二酸化炭素が溜まり肺血管抵抗が上がる⇨肺血流が低下する』という状況を作ることもでき,元々が高肺血流で困っている場合には呼吸管理によって肺血管抵抗が下がりすぎないよう注意して管理することが必要になる.しかし,呼吸管理による肺血管抵抗調節は患者個々の状態に影響されて思うようにできないことも多く,肺血管抵抗が想定よりも高くなり過ぎると血液が欠損孔を右→左短絡してチアノーゼを引き起こしてしまうことさえある.
チアノーゼ性心疾患として最も多いファロー四徴症(図4-3)は,心室中隔欠損に加えて肺動脈狭窄を合併している先天性心疾患である.肺動脈狭窄が軽い例では心室中隔欠損症と同様に呼吸状態の変化による心不全,肺鬱血も起こしうるが,肺動脈狭窄が高度な例では物理的狭窄が原因で肺血流が低下し,生きていくために必要な酸素を確保するのに必要な肺血流を確保できない症例も少なくない.こうした高度肺動脈狭窄例ではどんなに二酸化炭素を飛ばす呼吸管理をしてもチアノーゼは改善しないため,大動脈と肺動脈の間を人工血管で繋ぎ肺血流を増加させるシャント手術(図4-4)が行われる.シャント手術の肺血流増加量を決める主因子は用いられる人工血管のサイズであることは間違いないが,呼吸管理による肺血管抵抗の変化も大きく影響することも事実である.実際に,計画通りのシャント手術ができた場合でも,術後の呼吸管理によって低肺血流によるチアノーゼになることも,反対に高肺血流・心不全・肺鬱血にもなることも,時には蘇生が必要になることさえある.実際に,シャント手術後は,先天性心疾患の解剖学的知識に加えて,先天性心疾患特有の呼吸と循環の関連を踏まえた細心の管理が求められる.
図4-5は,先天性心疾患治療以外では行われることがないFontan循環を提示した.先天性心疾患には右心室または左心室がない疾患もあるが,そうした例では,存在している一つの心室に体循環を担ってもらい,肺循環は体静脈の圧力を原動力に肺に流すことでチアノーゼのない直列循環を作るのがFontan型手術である.特異かつ稀な循環と思われる方の方が多いであろうが,日本でも年間400件前後の手術が行われている.Fontan型手術後の肺循環は,体静脈圧に依存しているため肺血管抵抗が上がると前述の疾患以上に直接的に肺に血が流れにくくなる.しかも,体静脈圧を上げる余裕がより小さい(正常では10mmHg以下であるが,Fontan循環では15mmHg以下なら良好または許容と考えている.15mmHgを超えてくると全身の浮腫,臓器障害のリスクが急速に高まる)ことから,やはり術後呼吸管理には細心の注意が必要である.
さらに,心臓血管外科手術後は他の外科領域以上に出血対応も求められる(特に抗凝固下で回す人工心肺を使用した術後).つまり,心臓血管外科術後は,成人,小児を問わず救命救急のABC: Airway, Blood, Circulationの全て高いレベルでの管理を求められ,しかも先天性心疾患に対する術後は,正常の循環を持つ症例と大きく異なる“呼吸と循環の相互作用を考慮した特別(特殊?)な全身管理”が要求されるということになる.
こうした背景から,働き方改革に対応するべく外科患者の周術期管理(成人心臓外科手術後も含めて)を集中治療医に担っていただく流れが進むなかでも,多くの施設で“先天性心疾患の術前管理は慣れている小児循環器医が,術後管理は小児心臓外科医が担う”という流れを変えられないでいる現状があると推察する.
IV.圧迫要因3:小児心臓血管外科手術数の推移と施設ごとの手術件数
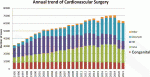
図5に日本の心臓血管外科手術数の年度別推移4)を提示した.
2020年,2021年はコロナ禍の影響も考慮する必要があると考えるが,成人心臓大血管手術数が1995年から基本的に増加の傾向であるのに対し,先天性心疾患に対する手術数は2011年の10,000件弱をピークとしてゆっくり減る傾向である.実数を提示すると2017年:9,368例⇒2018年:9,253例⇒2019年:9,006例⇒2020年:8,395例⇒2021年:8,349例となっている.現時点で正確な数字を提示できないが,2023年2024年も反転することなく低下傾向が継続していると感じている.先天性心疾患手術件数の減少は,少子化,出生数の低下に加えて,カテーテル治療の増加,遺伝子・染色体診断や胎児診断の進歩等も関係しているため一元的には説明はできないが,先天性心臓外科手術件数が減少傾向にあるのは事実と捉えている.
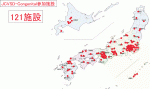
図6に日本小児心臓外科手術データベースに心臓血管外科手術を登録している施設のなかで,先天性心疾患手術を実施している121施設を全国地図にプロットした.都市圏には複数の施設を持つところが多いが,逆に地方では県内唯一の施設のところも多い.日本の人口100万人あたりの年間先天性心疾患に対する手術数は約72件(年間手術数9,000/125[1億2,500万/100万])であり,しかも人口が少ない地方ほど少子高齢化,出生数減少の進行が早いことは図3を用いて前述した通りである.人口100万を下回る地方県も増えており,そうした地域では県唯一の施設として県全域をカバーしても年間手術数が70例にならないことになる.
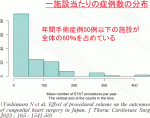
2020年に実際に先天性心疾患に対する手術を実施している121施設それぞれの年間症例数について50例ごとにまとめたのが図7である5).年間150例以上の施設は10施設程度しかなく,反対に50例未満の施設が80施設以上と全体の60%を占めているという現実がある.

V.小児心臓外科医の働き方の現実
ここでは,小児心臓外科医の働き方について日本小児循環器学会が行ったアンケート(2022年2〜4月)からデータを提示し,コメントを付記させていただく.
まず,他の診療領域に比して集中治療医への移行が難しい先天性心疾患の周術期管理の現状を確認しておく.先天性心疾患治療件数の少ない施設には小児・先天性心臓外科医はもちろん,小児循環器医も少なく,小児心臓外科周術期に対応できる集中治療医を配置している施設は稀であり,実際に,アンケートに回答した95施設中の半数が“集中治療医なしで周術期管理の対応をしており,しかもその半数は心臓外科医のみで対応している(図8)6)
7).やはり,働き方改革対応で全体としては外科周術期管理の集中治療医への移行が大幅に推進されたのは間違いないが,先天性心疾患については絶対的症例数が少ないこと,正常の循環を持つ症例と大きく異なる“呼吸と循環の相互作用を考慮した個々にテーラーメイドの全身管理が要求される”ことなどが相まって,多くの施設で“先天性心疾患の術前管理は慣れている小児循環器医が,術後管理は小児心臓外科医が担う”という流れを変えられないでいる.
それでは,小児心臓外科医の働き方,宿日直,時間外労働の現実はというと・・予想通り酷い状況である.アンケートでは,85%が年間時間外勤務960時間以上,しかもその半分以上が1,860時間を超えている(図9).「本当?」「信じられない!」という声が聞こえてきそうだが,これが2022年時点の現実である.


VI.おわりに
小児心臓外科医療を取り巻く圧迫要因とその対応の難しさ,そして小児心臓外科医の働き方についてのアンケート(2022年)を提示させていただくことで「小児心臓外科医の現状」について考察,報告させていただいた.もちろん,医師の働き方改革元年である今年2024年度は各施設で改善が始まっていると信じたい.しかし同時に,本日提示させていただいた小児心臓外科医療を取り巻く圧迫要因に対する対応は,対応困難と判定されるか,対応は必要と認めるが優先順位が低い(絶対的ボリュームと特異性)と判定されることが多いのではないかと私は強い懸念を抱いている.こうした背景,環境で,どうすれば小児心臓外科医療の質を維持して外科医が生き残り,さらに未来につながる継続性のある次世代育成を実現できるのか.いまこそわれわれ自身が腹を割って議論し,小児循環器医,小児集中治療医と連携して解決案を探り,医療界全体と行政に情報発信のうえ相談を投げ掛け,最善,次善の一手を待ったなしで進める覚悟が求められている!
利益相反:なし
文献
1) 第76回日本胸部外科学会学術集会特別企画.
2) 井上 峻輔 :2023年3月1日付 東京新聞朝刊.
3) 厚生労働省:人口統計資料(2023)改訂版.2024年3月15日. https://www.ipss.go.jp/syoushika/tohkei/Popular/Popular2023RE.asp?chap=0
4) Yoshimura N , Sato Y , Takeuchi H , et al.: Thoracic and cardiovascular surgeries in Japan during 2021. Annual report by the Japanese Association for Thoracic Surgery. Gen Thorac Cardiovasc Surg, 72: 254-291, 2024.
5) Yoshimura N , Hirata Y , Inuzuka R , et al.: Effect of procedural volume on the outcomes of congenital heart surgery in Japan. J Thorac Cardiovasc Surg, 165: 1541-1550, 2023.
6) 特定非営利活動法人日本小児循環器学会:小児循環器学会の修練施設2022年次報告.第58回日本小児循環器学会・学術集会 2022年7月21-23日
7) 特定非営利活動法人日本小児循環器学会:次世代小児心臓外科医育成のための第2回アンケート調査(2022年2〜4月実施)結果.第59回日本小児循環器学会・学術集会 2023年7月6-8日
PDFを閲覧するためには Adobe Reader が必要です。