日外会誌. 123(5): 390-396, 2022
特集
低侵襲膵切除術の進歩
3.ロボット支援下膵切除術のエビデンス
|
上尾中央総合病院 外科・肝胆膵疾患先進治療センター 三島 江平 , 若林 大雅 , 藤山 芳樹 , 若林 剛 |
背景
ロボット支援下膵切除術(RAPS)は2020年4月に本邦で保険収載され,ハイボリュームセンターを中心に導入が進められている.本稿では,膵頭十二指腸切除術(RPD),尾側膵切除術(RDP)の近年のエビデンスをもとにその役割を考察する.
方法
PubMedおよびEMBASEで,RPD,RDPの周術期成績(手術時間,出血量,開腹移行率,術後合併症率,術後膵液瘻,死亡率,在院日数)を開腹もしくは腹腔鏡手術と比較した論文を検索した.
結果
RPDではOPDと比較して出血量が少なく,在院日数が短い.LPDと比較して開腹移行率が低い.膵液瘻を含む術後合併症率は同等である.RDPではLDPと比較して開腹移行率が低く,脾温存手術の成功率が高い.手術時間,術後合併症率は同等である.
考察
腹腔鏡手術と比較して開腹移行率が低く,RAPSがより困難な症例への対応が可能であることが示唆された一方,膵液瘻を含む術後合併症率低下や長期予後改善を示した研究はない.ロボット手術の利点を生かした手術手技のさらなる改善が望まれる.
キーワード
ロボット支援下膵切除, 膵頭十二指腸切除術, 尾側膵切除術
I.はじめに
手術手技およびテクノロジーの進歩により,低侵襲手術は,外科手術のほぼ全ての領域で標準的な術式となっている.膵切除術においては,1994年にGagnerら1)により,腹腔鏡下膵頭十二指腸切除術(LPD)が報告されたが,手術手技の複雑さからラーニングカーブ克服には多く症例を要し,その普及は限定的である2).最近では,無作為化比較試験であるLEOPARD-2試験3)では,LPDにおいて合併症関連死亡が開腹膵頭十二指腸切除(OPD)と比較してより多いと報告された.
ロボット支援下膵切除は腹腔鏡下膵切除術の欠点を克服するのに有用とされ,2001年にロボット尾側膵切除術(RDP)が,2003年にはロボット支援下膵頭十二指腸切除術(RPD)が報告された4).本邦では,2020年4月にRPD,RDPの両術式が保険収載され,2022年4月現在,ハイボリュームセンターを中心に導入が進められている.
本稿では,膵頭十二指腸切除術(RPD),尾側膵切除術(RDP)の最新のエビデンスをもとに膵臓外科領域におけるその役割を考察する.
II.方法
PubMed,EMBASEを用いて,RPDおよびRDPの周術期成績(手術時間,出血量,開腹移行率,術後合併症率,術後膵液瘻,在院日数)を腹腔鏡下手術(LPD,LDP)もしくは開腹手術(OPD,ODP)と比較した論文を検索した.
検索手法
RPD,RDPそれぞれの術式について,以下の通りに設定し,2001年1月1日から2022年4月30日までの論文を検索した.
ロボット支援下膵頭十二指腸切除術(RPD):(robotic[title] OR robot[title]) AND (pancreaticoduodenectomy[title] OR pancreatoduodenectomy[title] OR Whipple[title]) AND (laparoscopic[title] OR open[title])
ロボット支援下尾側膵切除術(RDP):(robotic[title] OR robot[title]) AND distal[title] AND (pancreatectomy[title] OR pancreatectomies[title] OR pancreatic resection[title]) AND (laparoscopic[title] OR open[title])
選択基準および除外基準
すべてのタイトルと抄録をスクリーニングし,以下の基準に従って適格な研究を同定した.
選択基準:1)疾患対象:限定しない,2)介入方法:RPD と LPD/OPD,RDPとLDP/ODP,3)研究の種類:比較研究でプロペンシティスコアマッチ(PSM)研究,無作為化比較研究(RCT)を対象とする,4)データ:周術期転帰に関するデータを入手できる,5)言語:英語で発表された研究.
除外基準:1)不完全なデータ,2)社説,抄録,レター,症例報告,専門家の意見.
III.結果
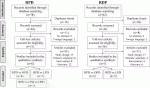
上記の検索手法で2022年4月までの論文検索を実施した結果, RPDで78篇,RDPは56篇の論文を認めた.
図1のフローに従い,設定した選択基準に合致したRPDの周術期成績をアウトカムとしたOPD/LPDとの比較試験(PSMまたはRCT)は,計8篇(RPD vs OPD 6篇,RPD vs LPD 1篇,RPD vs LPD vs OPD 1篇)であった.RDPの周術期成績をアウトカムとしたLDP/ODPとの比較試験は5篇(RDP vs LDP 3篇,RDP vs ODP 2篇)であった.
RPD vs OPD
RPDとOPD/LPDの周術期成績の比較試験を表1にまとめた.RPD vs OPDの比較試験(RPD vs LPD vs OPDの比較試験も含む)の7篇5)
~
11)(いずれもPSM)の内訳は,亜細亜4篇,米国2篇,欧州1篇(症例数:35~982)であった.RPDはOPDと比較して有意に手術時間が長いとする研究は6篇中3篇7)8)10)であり,症例数の多い3篇5)6)9)では2篇が同等,1篇がRPD群で優位に手術時間が短縮していた.出血量は5篇中4篇6)7)9)10)で減少した.臨床学的膵液瘻(CR-POPF)で両群に差を認めた報告は無く,Clavien-Dindo Ⅲaの術後合併症においても有意差を認めなかった.術後在院日数は全ての研究でRPD群で短く,7篇中4篇5)
~
7)9)で有意差を認めた.これらの論文のうち,最も症例の多いLiuら6)の研究では,周術期成績および腫瘍学的なアウトカムをPSM解析にて比較した.マッチ後に両群982例ずつがエンロールされ,RPD群はOPD群に比べ,出血量が少なく(190.0 vs 260.0 mL,P<0.001),術後の入院期間が短かった(12.0 (9.0~16.0)day vs 14.5(11.0~19.0)day,P<0.001).手術時間,膵液瘻,胃排出遅延,術後出血などの合併症,再入院,90日死亡率には有意差を認めなかった.膵癌患者のサブグループ解析では,無病生存期間中央値(15.2カ月 vs 14.3カ月,P = 0.94)および全生存期間中央値(24.2カ月 vs 24.1カ月,P = 0.88)は2サブグループ間で有意差を認めなかった.
RPD vs LPD
RPD vs LPDの比較試験(RPD vs LPD vs OPDの比較試験も含む)は2篇7)12)で,内訳は米国1篇,韓国1篇であった.手術時間はRPDが長いが1篇7),LPDが長いとする論文が1篇12)であった.出血量は1篇7)で有意に減少していた.2篇の論文のうち,Kimら12)は,2022年にRPD 80例とLPD 282例による周術期成績の比較研究を発表した.開腹移行率はLPDで有意に高く(P = 0.001),合併症および膵液瘻の発生率に有意差はなかった.手術時間(P = 0.001)および入院期間(P = 0.027)はRPDで有意に短縮したが,合併症および膵液瘻の発生率に差はなかった.
RDP vs LDP
表2にはRDPとLDP/ODPの周術期成績を比較した論文をまとめた.RDP vs LDPの3篇の論文13)
~
15)において,いずれの論文においても手術時間が延長(有意差は1篇14))し,開腹移行率はいずれも有意に低かった.出血量,膵液瘻を含む術後合併症率には差がなく,術後在院日数は研究毎に結果が異なった.Lofらの多施設研究14)では,年間15例以上の膵切除を実施した6か国21施設で,RDPまたはLDPを受けた1,551例(RDP 407例,LDP 1,144例)を対象としてPSM解析を実施し,両群402例がエンロールされ,合併症(それぞれ14.2% vs 16.5%;P = 0.378),膵液瘻(24.6 vs 26.5%;P = 0.543),90日死亡率(0.5 vs 1.3%;P = 0.268)には差がみられなかった.RDPはLDPよりも手術時間が長く(中央値 285(225~350) vs 240(195~300)分,P<0.001),開腹移行率が低く(6.7 vs 15.2 パーセント,P<0.001),高い脾温存率(81.4% vs 62.9%,P = 0.001),長い入院期間(中央値 8.5(7~12)vs 7(6~10)日,P < 0.001),低い再入院率(11.0 vs 18.2%,P = 0.004)という結果が得られた.
RDP vs ODP
RDP vs ODPの比較試験は2篇16)17)(いずれもPSM)であった.出血量,膵液瘻を含む術後合併症率に差がないものの,術後在院日数の減少を認めた.Wengら17)は各コホート219例ずつのPSM解析を報告し,RDPでは,手術時間[120(90~150)分 vs 175(130~210)分,P<0.001],推定出血量[50(30~175)ml vs 200(100~300)ml,P<0.001],脾温存率[63.5% vs 26.5,P<0.001],感染率[4.6% vs 12.3,P=0.006] および消化管機能回復[3(2~4) vs 3(3~5),P=0.019] に優位性が認められた.


IV.考察
本稿では,RPD,RDPの周術期成績に関する比較論文を抽出しまとめた.RPDはOPDと比較して術中出血量の点で優れており6)7)9)10),腹壁切開が小さいこと,拡大視野により精緻な剥離ができること,気腹によるタンポナード効果に起因すると考えられる18).また,LPDと比較しても出血量で優れる7)という結果からは,ロボットプラットフォームによるさらなる高倍率化や,出血時の止血縫合が容易となったことの影響も示唆される.RPD,RDP両術式共に腹腔鏡手術と比較して開腹移行率が低く12)
~
15),RDPがLDPと比較して脾温存尾側膵切除の成功率が高い14)ことからも,RAPSがより複雑な手術手技を可能とすることが示唆された.いずれの研究においても,膵液瘻を含む術後合併症率の改善は認められておらず,今後の課題である.
一方,LPDにおける高い死亡率を報告したLEOPARD-2試験3)の結果を受け,低侵襲性膵頭十二指腸切除術(MIPD)における術者の手術経験およびラーニングカーブに関して問題提起がなされた.Miamiガイドライン19)において,術後成績の改善にはLPDは10~50例,RPDでは20~40例が必要とされており,各施設年間20件以上のMIPDの実施が推奨されている.欧州における多施設研究20)では,729例ずつのMIPDとOPDのPSM解析で,術後合併症,死亡率ともにOPDと差を認めなかったが,改めて各施設での経験数が重要であると報告している.本邦においても,RAPSの安全な普及という観点からはこれまでと同様ハイボリュームセンターへ集約化しながら慎重に症例数を積み上げていく必要があると思われる.
V.おわりに
本邦では,大腸切除,胃切除,さらには肝切除術において腹腔鏡手術が低侵襲手術の中心として発展を遂げた.腹腔鏡下膵切除については,エキスパートを中心に定型化が進み,安定した手術成績が報告されるまでに至っている2).一方,RAPSについては,2020年保険収載と共にハイボリュームセンターを中心に症例数が徐々に増加傾向にあるものの21),今回の文献検索の対象となるような新規エビデンスの創出に至るほどの症例数に達していない施設が大多数である.
今後,RAPSが本邦独自の進化を遂げていく過程で,腹腔鏡下手術および開腹手術に対する優越性を示しうる点としては,これまでの研究では示されなかった膵液瘻の減少,さらには膵癌に対する低侵襲性を生かした長期予後改善効果などが挙げられる.ロボット手術の利点を生かした手術手技のさらなる改善と膵癌に対する集学的治療の一環でのRAPSの立ち位置の確立が望まれる.
利益相反:なし
文献
1) Gagner M, Pomp A:Laparoscopic pylorus-preserving pancreatoduodenectomy. Surg Endosc, 8: 408-410, 1994.
2) Nagakawa Y, Nakamura Y, Honda G, et al.: Learning curve and surgical factors influencing the surgical outcomes during the initial experience with laparoscopic pancreaticoduodenectomy, J Hepatobiliary Pancreat Sci, 25(11): 498-507, 2018.
3) van Hilst J, de Rooij T, Bosscha K, et al.: Laparoscopic versus open pancreatoduodenectomy for pancreatic or periampullary tumors (LEOPARD-2):a multicentre, patient-blinded, randomized controlled phase 2/3 trial. Lancet Gastroenterol Hepatol, 4: 199-207, 2019.
4) Giulianotti PC, Coratti A, Angelini M, et al.: Robotics in general surgery:personal experience in a large community hospital. Arch Surg, 138 (7): 777-784, 2003.
5) Kim HS, Kim H, Han Y, et al.: ROBOT-assisted pancreatoduodenectomy in 300 consecutive cases:Annual trend analysis and propensity score-matched comparison of perioperative and long-term oncologic outcomes with the open method. J Hepatobiliary Pancreat Sci, 29(3): 301-310, 2022.
6) Liu Q, Zhao Z, Zhang X, et al.: Perioperative and Oncological Outcomes of Robotic Versus Open Pancreaticoduodenectomy in Low-Risk Surgical Candidates:A Multicenter Propensity score-matched Study. Ann Surg, 2021 Aug 19. doi:10.1097/SLA.0000000000005160. Online ahead of print.
7) van Oosten AF, Ding D, Habib JR, et al.: Perioperative Outcomes of Robotic Pancreaticoduodenectomy:a Propensity-Matched Analysis to Open and Laparoscopic Pancreaticoduodenectomy. Gastrointest Surg, 25(7): 1795-1804, 2021.
8) Bencini L, Tofani F, Paolini C, et al.: Correction to:Single-centre comparison of robotic and open pancreatoduodenectomy:a propensity score-matched study. Surg Endosc, 34(12): 5413, 2020.
9) Shi Y, Jin J, Qiu W, et al.: Short-term Outcomes After Robot-Assisted vs Open Pancreaticoduodenectomy After the Learning Curve. JAMA Surg, 155(5): 389-394, 2020.
10) Wang SE, Shyr BU, Chen SC, et al.: Comparison between robotic and open pancreaticoduodenectomy with modified Blumgart pancreaticojejunostomy:A propensity score-matched study. Surgery, 164(6): 1162-1167, 2018.
11) McMillan MT, Zureikat AH, Hogg ME, et al.: A Propensity Score-Matched Analysis of Robotic vs Open Pancreatoduodenectomy on Incidence of Pancreatic Fistula. JAMA Surg, 152(4): 327-335, 2017.
12) Kim H, Choi SH, Jang JY, et al.: Multicenter comparison of totally laparoscopic and totally robotic pancreaticoduodenectomy:Propensity score and learning curve-matching analyses. J Hepatobiliary Pancreat Sci, 29(3): 311-321, 2022.
13) Kwon J, Lee JH, Park SY, et al.: A comparison of robotic versus laparoscopic distal pancreatectomy:Propensity score matching analysis. Int J Med Robot, 18(2):e2347,2022.
14) Lof S, van der Heijde N, Abuawwad M, et al.: Robotic versus laparoscopic distal pancreatectomy:multicentre analysis. Br J Surg, 108(2): 188-195, 2021.
15) Liu R, Liu Q, Zhao ZM, et al.: Robotic versus laparoscopic distal pancreatectomy:A propensity score-matched study. J Surg Oncol, 116(4): 461-469, 2017.
16) Magistri P, Boggi U, Esposito A, et al.: Robotic vs open distal pancreatectomy:A multi-institutional matched comparison analysis. J Hepatobiliary Pancreat Sci, 28(12): 1098-1106, 2021.
17) Weng Y, Jin J, Huo Z, et al.: Robotic-assisted versus open distal pancreatectomy for benign and low-grade malignant pancreatic tumors:a propensity score-matched study. Surg Endosc, 35(5): 2255-2264, 2021.
18) Kabir T, Tan HL, Syn NL, et al.: Outcomes of laparoscopic, robotic, and open pancreatoduodenectomy:A network meta-analysis of randomized controlled trials and propensity-score matched studies. Surgery, 171(2): 476-489, 2022.
19) Asbun HJ, Moekotte AL, Vissers FL, et al.: International Study Group on Minimally Invasive Pancreas Surgery. The Miami international evidence-based guidelines on minimally invasive pancreas resection. Ann Surg, 271: 1-14, 2020.
20) Klompmaker S, van Hilst J, Wellner UF, et al.: European consortium on Minimally Invasive Pancreatic Surgery (E-MIPS). Outcomes after minimally-invasive versus open pancreatoduodenectomy: a pan-European propensity score matched study. Ann Surg, 271: 356-363, 2020.
21) 三島 江平,五十嵐 一晴,若林 剛,他:ロボット膵切除の導入ガイド 各論:ロボット支援下膵頭十二指腸切除術 上尾中央総合病院方式.臨外,76(3):325-333, 2021.
PDFを閲覧するためには Adobe Reader が必要です。