日外会誌. 122(1): 86-89, 2021
定期学術集会特別企画記録
第120回日本外科学会定期学術集会
特別企画(3)「外科系新専門医制度のあるべきグランドデザイン」
5.外科系新専門医制度の現状分析と課題
|
1) 東京医科歯科大学 肝胆膵外科 赤星 径一1) , 中川 剛士2) , 山内 慎一3) , 岡本 健太郎2) , 岡田 英理子7) , 遠藤 彰6) , 八島 正文5) , 石橋 洋則4) , 絹笠 祐介3) , 植竹 宏之2) , 大久保 憲一4) , 大友 康裕6) , 荒井 裕国5) , 田邉 稔1) (2020年8月14日受付) |
キーワード
新専門医制度, 外科専門医
I.はじめに
2018年から新専門医制度に移行した.元来,外科専門医は,一般外科医療に関する標準的な知識と技量を習得したことを担保する資格として日本外科学会によって認定されていた.ここに日本専門医機構による診療実績や教育体制を踏まえた研修プログラムの認定制度が加わったことで,より充実した制度となると期待される.しかし,外科医絶対数の不足や地域偏在など,新専門医制度の確立と並行して解決すべき課題が多く存在している.外科新専門医制度の現状分析を行い,第120回日本外科学会定期学術集会の特別企画においてその課題を議論した.
II.旧専門医制度と新専門医制度の違い
2018年4月から新外科専門医制度が開始された.これは外科専門医を基本領域として2階建,3階建の専門医研修と連動して専攻医,国民両者にとって透明性のある充実した専門医制度の構築を目指してデザインされている.実際,外科領域ではこのような段階的研修は以前から現場レベルでうまく行われていた.新制度における大きな変更点はカリキュラム制研修からプログラム制研修への変更である.複数施設で構成され,専門医機構の承認を得た専門医プログラムに対して,専攻医各自が外科専門医取得を目指した段階で,一つのプログラムに登録する.そしてそのプログラムの施設群内をローテーションし,3年間の規定年限で経験を積み,専門医を取得する研修形態である.かつては,相互に関連のない様々な病院の経験症例を合算でき,また1施設のみの経験でも専門医を取得することが可能であったが新制度ではこれは出来ない(図1).2016年に施行された外科教育の現状を調査する日本外科学会全国アンケート調査を解析したSaseem Poudelらの報告では,旧制度において7%が全身麻酔手術経験100例以下で専門医を取得しており,専門医取得者の質の担保が課題であった1).新制度では専門医機構のプログラム審査と,各プログラムの手術件数を鑑みた定員設定で研修の質が担保されるようになり,また専門医取得までのロードマップがはっきりした.一方で,研修開始時に所属プログラムを決定せねばならず,専攻医の勤務地の途中変更が困難で異動の柔軟性が低下し,地域偏在に拍車がかかる可能性がデメリットとして指摘される.
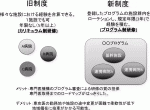
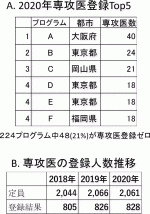
III.新外科専門医プログラム登録状況の分析
現在全国で約220プログラムが専門医機構により認定されており,全国定員は約2,000人だが登録専攻医数は2018年805人,2019年826人,2020年828人と推移している(図2A).2010年の外科専門医取得者が900名,2014年が655名であったことを鑑みると10年前の水準に徐々に回復してきている.専攻医登録数上位5プログラムを見ると大阪・東京・福岡といった都市部のプログラムを選択する専攻医が多く,2割強が専攻医登録ゼロであった(図2B).外科医絶対数の不足と都市部集中の両方の課題が露呈していると言える.
IV.医学生・初期研修医の動向分析
厚生労働省の臨床研修修了者アンケート調査結果報告によると初期研修開始時には11.2%が外科志望であったが,初期研修終了時に外科に進んだ者は9%であり初期研修を経て2%減少していた.当初の志望者のうち64%は研修前後で外科希望に変化がなかったが,初期研修を経て他科へ移行した人数は他科から外科へ移行した人数の2倍いた.麻酔科,皮膚科,精神科,眼科は初期研修前後で志望者が増加している.また,出身大学の所在地と後期研修における希望勤務地が一致している初期研修医は53%であったのに対して,初期研修地と後期研修における希望勤務地が一致している初期研修医は73%であり,後期研修を見据えて初期研修先を選択する研修医が多い2).
著者は医学生・研修医教育に従事しているが,最近の医学生はキャリアパスや研修病院に関する情報収集をよく行っている.部活のような勧誘や飲み会勧誘は通用せず,われわれ先輩たちの働き方をよく見極めた上で進路選択をしていると感じる.学生実習で外科に興味を持ってくれる医学生は多いが,初期研修を経て外科志望者が減少してしまう事実を冷静に分析して対策を講じる必要がある.学生・初期研修医教育の充実と,外科医の労働環境改善の両軸が重要となると考えられる.
V.東京医科歯科大学外科専門研修プログラムの特徴
東京医科歯科大学外科専門研修プログラムは消化器・一般外科,呼吸器外科,心臓血管外科,外傷・救急外科と連携病院群が一体となって多彩で偏りのないプログラム構築を目指している.連携施設は東京・千葉・茨城・埼玉・神奈川など関東一円に広く分布しており,症例数の多寡や都市部・非都市部の幅が広く,多様性に富んでいる.各々の施設の長所を生かしながら,3年間のトータルで専攻医の目標を達成できるよう努力している.
個々の専攻医の環境を最適化し,充実した研修ができるようにするための工夫として①メンター制度,②手術経験ログ作成,③専攻医・指導医アンケート調査が挙げられる.
① メンター制度:職場の直接の上司とは別に,相談役となる先輩が随時サポートできる体制をとっており,研修状況や進路,職場の人間関係などの問題を随時相談できる.メンターは大学の医局長らが担う.
② 手術経験ログ作成:各専攻医の手術経験数(術者・助手・手術難度別・臓器別)を定期的に調査し,症例の過不足を専攻医自身と基幹施設が相互に把握できるようにしている.
③ 専攻医・指導医アンケート調査:専攻医・指導医両者に毎年アンケート調査を行い,研修の満足度や指導体制,労働環境から人間関係の問題まで意見を吸い上げ,フィードバックとプログラム改善につなげている.
VI.おわりに
新専門医制度により,研修プログラムの質が担保され,専門医取得までのロードマップがより明確になった.しかし自由度の低下や地域偏在の助長につながる可能性が危惧されている.
外科専門医制度を有効に機能させるためには,専門医制度単独の改善では不十分である.学生・初期研修医教育の充実,外科医全体の労働環境改善との連動が,若手外科医が生き生きと研修できる環境の整備,外科医絶対数不足改善,都市部集中改善のためのpositive cycleの構築につながると期待される.
利益相反:なし
文献
1) Poudel S, Hirano S, Kurashima Y, et al.: Japan Surgical Society Residency Curriculum Review Working Group;Japan Surgical Society Education Committee. Are graduating residents sufficiently competent? Results of a national gap analysis survey of program directors and graduating residents in Japan. Surg Today, 50(9): 995-1001, 2020.
2) 厚生労働省 平成30年臨床研修修了者アンケート調査結果概要
PDFを閲覧するためには Adobe Reader が必要です。